Лимфатическая система — это часть сосудистой системы. Она включает в себя лимфоузлы, селезёнку, миндалины, а также капилляры и протоки, через которые проходит лимфа — прозрачная жидкость, содержащая много иммунных клеток.
Лимфа собирает ненужные метаболические продукты, токсины и патогены из тканей, которые затем выводятся из организма.
Лимфатические узлы — это овальные структуры, которые фильтруют лимфу, удаляют болезнетворные микроорганизмы, измененные опухолевые клетки и токсины, после чего уничтожают их с помощью иммунных клеток (лимфоцитов).
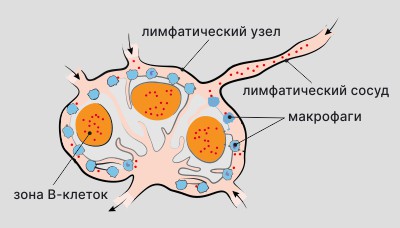
В лимфоузле накапливаются лимфоциты и макрофаги, которые уничтожают атипичные клетки и микроорганизмы
Всего в организме примерно 500 лимфатических узлов, и они присутствуют в каждом уголке тела. Все лимфоузлы делятся на периферические и глубокие.
Периферические лимфоузлы находятся близко к поверхности кожи. При некоторых заболеваниях, таких как грипп или ангина, они могут увеличиваться и быть легко ощутимыми.
Периферические лимфатические узлы:
- затылочные,
- заушные,
- передние ушные,
- подбородочные,
- задние шейные,
- передние шейные,
- подчелюстные,
- надключичные,
- яремные,
- подмышечные,
- кубитальные (локтевые),
- паховые,
- подколенные.
Глубокие лимфоузлы находятся в грудной и брюшной полостях, а также в мышечной ткани бедра. Они предотвращают распространение патогенов из внутренних органов, например из лёгких или органов ЖКТ, по всему организму.
Что такое лимфаденит. Причины лимфаденита
Иногда лимфатические узлы сталкиваются с инфекцией и не могут справиться. Иммунные клетки не успевают уничтожить патоген, поэтому он оседает в узле и вызывает воспаление. Это состояние известно как лимфаденит.
Лимфаденит возникает из-за заражения лимфатических узлов болезнетворными микроорганизмами, такими как бактерии или вирусы. Обычно первичным источником инфекции служит пораженная ткань (например, рана на коже) или орган, откуда патогены попадают в лимфатическую систему и затем в узлы.
Если в узле слишком много лимфоцитов, взаимодействовавших с болезнетворными микроорганизмами, или самих патогенов, происходит воспаление. Иммунные клетки из других частей организма начинают реагировать на это и готовят весь иммунитет к борьбе.
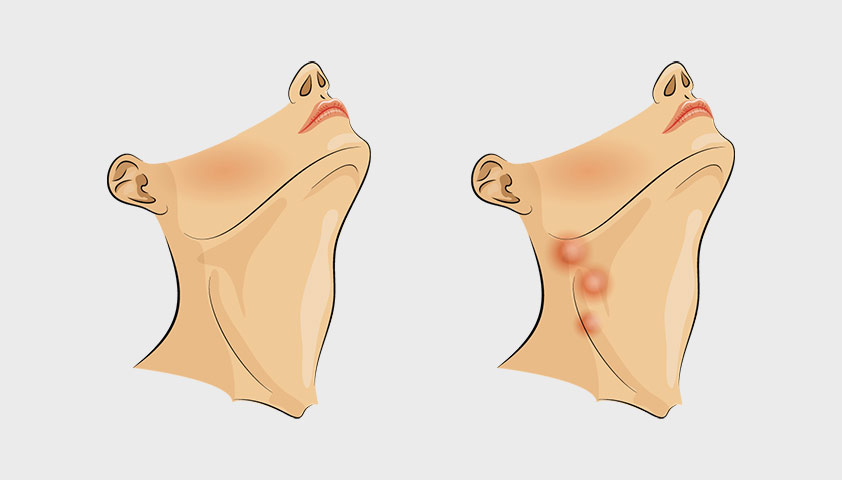
Увеличение размеров воспаленных лимфоузлов может быть заметно без пальпации
Появление воспаления лимфоузлов указывает на то, что иммунная система активно противостоит патогенам.
Лимфаденит может возникнуть на фоне тяжелых заболеваний, таких как ангина, отит, дифтерия, скарлатина, грипп, кишечные и мочеполовые инфекции. Также лимфаденит могут вызвать гнойные раны, фурункулы на коже и инфицирование костной ткани, известное как остеомиелит.
Наиболее частой причиной лимфаденита являются бактерии, такие как стрептококки, стафилококки, пневмококки, кишечная палочка и возбудитель туберкулеза. Кроме того, вирусы, такие как грипп, аденовирус и другие, также могут быть причиной этого состояния.
Грибковые инфекции редко вызывают воспаление лимфатических узлов. Обычно грибковый лимфаденит встречается только у пациентов с иммунодефицитными состояниями (ВИЧ) или у людей, которые принимают иммунодепрессанты – лекарственные препараты, подавляющие иммунитет.
Виды лимфаденита
В первую очередь лимфаденит делят на первичный и вторичный. Первичный возникает из-за непосредственного попадания патогена в лимфоузел, например, через рану на коже. Вторичный лимфаденит развивается, если вредоносные микробы попадают в лимфатическую систему из других органов или тканей и оседают в лимфоузле.
Кроме того, лимфаденит можно классифицировать по течению, фазе, специфике, типу возбудителя и количеству пораженных лимфоузлов.
Виды лимфаденита по течению:
- острый — сопровождается значительным увеличением лимфоузлов, сильной болью и повышенной температурой тела;
- хронический — проходит с менее выраженными признаками, без интенсивной боли и высокой температуры.
Типы лимфаденита в зависимости от фазы развития:
- катаральный — наблюдается усиление кровообращения в области лимфоузла, кожа может покраснеть. В лимфоузле увеличивается количество иммунных клеток;
- гиперпластический, или серозный, — ткань лимфоузла расширяется и заполняется серозной жидкостью, которая выделяется из сосудов при воспалении;
- гнойный — клетки лимфоузла начинают умирать, образуя гной;
- ихорозный или некротический — происходит гнилостное разложение или умирание тканей лимфоузла.
Типы лимфаденита по числу пораженных лимфоузлов:
- Ограниченный тип лимфаденита характеризуется воспалением одного или нескольких лимфоузлов в одном конкретном месте (например, под челюстью);
- Распространенный тип лимфаденита основан на поражении лимфоузлов в нескольких частях тела или по всему организму.
Виды лимфаденита по возбудителю:
- Бактериальный тип лимфаденита вызван стрептококками, стафилококками, пневмококками, кишечной или туберкулезной палочкой и другими бактериями;
- Вирусный тип лимфаденита развивается на фоне вирусных инфекций: гриппа, аденовирусной инфекции, риновирусной инфекции;
- Грибковый тип лимфаденита может возникнуть при развитии грибков, таких как условно-патогенные грибы рода Candida.
Симптомы лимфаденита
Основным признаком острого воспаления лимфоузлов является их увеличение (лимфаденопатия), покраснение и болезненность при ощупывании. Температура кожи в области лимфоузлов также повышается и ощущается при прикосновении.
При развитии гнойного процесса лимфоузел увеличивается, начинает сильно болеть. Если не начать лечение, гной может прорваться наружу или распространиться на смежные ткани, что негативно скажется на состоянии пациента.
Также лимфаденит сопровождается общими симптомами, которые могут быть связаны не только с воспалением лимфоузла, но и с первичным источником инфекции. При первичном лимфадените это может быть боль в месте раны, гнойные выделения из тканей. При вторичном – кашель, насморк, воспаление горла, мышечные боли или другие признаки основного заболевания.
Основные признаки острой формы лимфаденита:
- сильная боль в области пораженного лимфоузла;
- высокая температура (от 38 °C и выше);
- озноб;
- головная боль;
- при воспалении внутренних лимфоузлов или при кишечных инфекциях – тошнота, рвота, диарея;
- повышенное сердцебиение (тахикардия).
При хронической форме лимфаденита воспалительный процесс обычно проявляется менее ярко. Лимфоузлы могут быть увеличены и болезненны, однако другие симптомы отсутствуют, и пациент чувствует себя удовлетворительно.
Осложнения лимфаденита
Гнойный, ихорозный и некротический лимфаденит могут вызвать осложнения.
Например, разрыв гноя в тканях и органах может привести к сепсису (общей инфекции) или тромбофлебиту (воспалению и тромбозу кровеносных сосудов).
При возникновении воспаления внутренних лимфоузлов, расположенных в грудной или брюшной полости, может развиться воспаление тканей средостения (медиастина) или брюшины (перитонит).
Все осложнения лимфаденита представляют угрозу для жизни больного. Поэтому при подозрении на лимфаденит необходимо немедленно обратиться к врачу.
Диагностика лимфаденита
Сначала врач проведет интервью с пациентом. Важно узнать, в каких лимфатических узлах возникло воспаление. Например, при гриппе, ОРЗ и ангине могут воспалиться шейные и подчелюстные лимфоузлы, а при ИППП – паховые.
Также врач уточнит, длительность воспаления и наличие других симптомов: высокая температура, озноб, рвота, нарушения стула, кашель (сухой или с мокротой, с кровью или без).
При наличии воспаления лимфоузлов в паху врач уточнит наличие необычных выделений из половых органов, боль при мочеиспускании или половом акте.
Затем специалист выполнит осмотр и пальпацию лимфатических узлов, назначит анализ крови для оценки общего состояния организма — определение скорости оседания эритроцитов как показателя воспалительного процесса.
При наличии других симптомов инфекционных заболеваний, помимо лимфаденита, врач также может поручить провести соответствующие исследования на распространенных возбудителей.
Например, при ангине и респираторных заболеваниях это может включать анализ на стафилококки, аденовирусы, грипп или вирус Эпштейна — Барр, который может вызвать развитие мононуклеоза.
Подозревая наличие заболевания мочеполовой системы, врач может отправить пациента к специалисту-урологу, гинекологу, андрологу или венерологу, а также назначить несколько анализов на инфекции, передаваемые половым путем.
При наличии у пациента длительного кашля и затрудненного дыхания рекомендуется провести туберкулиновую пробу, проконсультироваться с фтизиатром, сделать флюорографию или рентген легких, а также сдать анализ крови и мокроты на туберкулез.
В случае хронического или острого лимфаденита без других симптомов, проводится пункция лимфатического узла – взятие его содержимого на культуральное исследование. Это поможет выявить возбудителя лимфаденита и назначить соответствующее лечение.
Диагностика лимфаденита в глубоких лимфоузлах проводится с использованием УЗИ. Появление воспаления может указывать на инфекцию органов грудной и брюшной полости, нижних дыхательных путей или кишечника. Если развивается гнойный процесс, может потребоваться хирургическое вмешательство.
Для оценки степени воспаления и диагностики сепсиса врач назначает анализ на С-реактивный белок — маркер воспаления, а также на прокальцитонин, уровень которого повышается при распространении инфекции по организму.
Методы лечения
Лимфаденит, возникший на фоне инфекционного заболевания (например, ангина или грипп) на начальной стадии, обычно не требует специфического лечения. Он проходит самостоятельно после вылечивания основного заболевания.
При выявлении бактериальной инфекции пациенту назначают антибиотики, на которые чувствителен возбудитель болезни.
При встрече с вирусными инфекциями, доктор может выписать противовирусные лекарства. Кроме того, могут быть необходимы средства для симптоматического лечения: противобольные, жаропонижающие, и также препараты для восстановления нормального стула, если речь идет об инфекции кишечника. При необходимости могут быть назначены физиотерапевтические процедуры.
Воспаленные лимфатические узлы не должны быть тренированы, прокалываны или травмированы.
Если лимфаденит перерос в гнойную форму, может потребоваться открытие лимфатического узла, его промывание и дренирование для выхода гноя наружу. В случае некроза (отмирания тканей) лимфоузел удаляется.
Какому врачу обратиться при лимфадените?
Первоначальную диагностику лимфаденита проводит терапевт. При необходимости он может направить пациента к врачу-инфекционисту, ревматологу, иммунологу или фтизиатру. В случае гнойного процесса пациента направляют к хирургу.
Профилактика лимфаденита и прогноз
Отсутствует специфическая профилактика лимфаденита. Обычно он развивается как осложнение инфекционного заболевания, поэтому очень важно своевременно лечить все бактериальные и вирусные инфекции. Диагностировать, подобрать эффективные лекарства и оптимальную их дозировку поможет врач-терапевт или инфекционист.
В большинстве случаев катаральный и гиперпластический лимфаденит проходят параллельно с основным заболеванием. При гнойном лимфадените может понадобиться операция: вскрытие гнойного абсцесса, обработка пораженных тканей или удаление лимфоузла при его некрозе.
Для укрепления иммунитета перед инфекцией необходимо регулярно проходить вакцинацию в соответствии с национальным календарем профилактических прививок. График вакцинации можно обсудить с лечащим врачом.
Источники
- Дворецкий Л.И. Лимфаденопатия: от синдрома к диагнозу // РМЖ. 2014. №4. С. 310–314.
- Дворецкий Л.И. Дифференциальный диагноз при лимфаденопатиях. Справочник поликлинического врача. Том 3. М., 2005. С. 238.
- Национальные клинические рекомендации по диагностике лимфаденопатий / Национальное гематологическое общество. 2018.
Факторы риска для возникновения лимфаденита
Некоторые из факторов риска для развития лимфаденита могут включать:
1. Нарушения гигиены. Недостаточная или неправильная гигиена может способствовать развитию инфекции, приводящей к лимфадениту.
2. Слабый иммунитет. Недостаточная защитная реакция организма может сделать его более уязвимым для различных бактерий и вирусов, вызывающих воспаление лимфоузлов.
3. Длительные инфекционные заболевания. Если инфекция не была вылечена полностью или была неправильно лечена, это может привести к развитию лимфаденита.
4. Травмы и раны. Механические повреждения и травмы также могут стать причиной воспаления лимфатических узлов.
5. Нехватка физической активности. Ослабленный организм из-за недостатка движения может более легко подвергаться инфекциям, включая лимфаденит.
Учитывая эти факторы риска, важно принимать меры для предотвращения возникновения лимфаденита и поддержания общего здоровья.
Компликации, связанные с лимфаденитом
При развитии лимфаденита могут возникнуть различные осложнения, которые могут значительно ухудшить состояние здоровья человека. Эти осложнения могут быть связаны как с самим процессом воспаления лимфатических узлов, так и с последствиями лечения.
- Одним из основных осложнений лимфаденита является возможность распространения инфекции на соседние лимфатические узлы и органы. Это может привести к образованию абсцессов и сепсису, что представляет серьезную угрозу для жизни человека.
- Если лимфаденит не обнаружен своевременно и не лечится правильно, возможно развитие хронической формы заболевания. Это приведет к постоянным болям, отекам и нарушению функций лимфатической системы.
- В ходе лечения лимфаденита могут возникнуть аллергические реакции на применяемые препараты, что усложнит процесс восстановления и потребует корректировки терапии.
- Иногда лечение лимфаденита может потребовать хирургического вмешательства, особенно в случаях формирования абсцесса. Это увеличивает риск осложнений после операции и требует длительного и тщательного наблюдения.
Эффективность различных методов лечения лимфаденита
Одним из наиболее распространенных методов терапии лимфаденита является прием антибиотиков, которые помогают уничтожить возбудителей воспаления. Назначение антибиотиков должно осуществляться только врачом и в строгом соответствии с предписаниями, чтобы избежать развития резистентности к препаратам.
Кроме того, для облегчения состояния больного и ускорения процесса выздоровления могут применяться противовоспалительные и обезболивающие препараты. Они помогают снять отечность и болевые ощущения, что способствует быстрому восстановлению здоровья.
В некоторых случаях, особенно при наличии гнойного процесса, может потребоваться хирургическое вмешательство. Хирурги могут провести дренирование гнойного содержимого лимфоузла или удаление его, чтобы предотвратить распространение инфекции на соседние ткани и органы.
Важно понимать, что выбор метода лечения должен производиться только после консультации с квалифицированным специалистом и учитывать индивидуальные особенности каждого пациента. Только в этом случае можно достичь максимальной эффективности лечения и избежать возможных осложнений.
Современные подходы к профилактике лимфаденита
Предотвращение возникновения лимфаденита играет важную роль в поддержании здоровья человека. Существует несколько эффективных методов, которые помогают предотвратить развитие этого заболевания.
Один из ключевых моментов в профилактике лимфаденита – правильный уход за кожей и слизистыми оболочками. Регулярная гигиена помогает избежать попадания инфекции в организм через микротрещины и порезы.
Важным аспектом в предотвращении лимфаденита является также соблюдение правил личной гигиены. Чистые руки, использование индивидуальных предметов гигиены и определенных процедур помогают снизить вероятность заражения.
Правильное питание и регулярные физические нагрузки также способствуют укреплению иммунитета и предотвращению развития лимфаденита. Рацион должен быть сбалансированным, а физические упражнения помогают поддерживать тело в тонусе.
Видео по теме:
Вопрос-ответ:
Зачем нужна лимфатическая система?
Лимфатическая система играет ключевую роль в иммунной системе организма, помогая защищать организм от инфекций и болезней. Она также участвует в регуляции водно-солевого баланса и давления в капиллярах.
Как происходит движение лимфы по организму?
Лимфа движется по организму благодаря сокращениям мышц, дыхательным движениям, перистальтике кишечника и систолическим сокращениям сердца. Также существует механизм клапанов в лимфатических сосудах, который предотвращает обратное течение лимфы.
Что такое лимфоузлы и какую функцию они выполняют?
Лимфоузлы – это небольшие органы, которые содержат лимфоциты и фильтруют лимфу от бактерий, вирусов и других патогенов. Они также играют роль в производстве антител и обучении иммунных клеток.
Как лимфатическая система влияет на работу иммунной системы?
Лимфатическая система является важной частью иммунной системы, так как в ней содержатся лимфоциты – клетки, ответственные за защиту организма от инфекций и болезней. Она помогает обнаруживать и уничтожать патогены, а также создает иммунологическую память.
Какие органы входят в состав лимфатической системы?
В лимфатическую систему входят лимфоузлы, селезенка, миндалины, лимфатические капилляры и протоки. Каждый из этих органов выполняет свою уникальную функцию в обеспечении работы иммунной системы и дренаже тканей от лишней жидкости.
Зачем нужна лимфатическая система?
Лимфатическая система необходима для очистки организма от шлаков и токсинов, а также для поддержания иммунитета. Она играет ключевую роль в защите организма от инфекций и воспалений.