Болезни спинного столба (от латинского dorsum — «спина» и греческого pathos — «болезнь») представляют собой обширную группу заболеваний, связанных с поражением позвоночника.
Спинальная патология проявляется болями в спине, которые могут распространяться на различные части туловища, руки и ноги. Иногда к боли приходит ограниченность движений.
Болезни спинного столба могут возникнуть в любом возрасте и значительно ухудшить качество жизни человека, повлиять на трудоспособность, общее состояние, физическую активность и психическое здоровье.
Чтобы выяснить причины возникновения болезней спинного столба и какие последствия они имеют, давайте рассмотрим, что такое позвоночник и какие функции он выполняет.
Строение позвоночника и спинного мозга
Позвоночник, или спинной столб, является основной частью скелета человека. Он состоит из отдельных костей – позвонков.
Для гибкости позвоночника отвечают специальные межпозвонковые диски, состоящие из хрящевых прослоек. Они эффективно амортизируют вертикальную нагрузку во время бега, ходьбы, и прыжков, делая позвоночный столб гибким.
Естественные изгибы позвоночника помогают человеку сохранять равновесие и дополнительно смягчают вертикальную нагрузку.
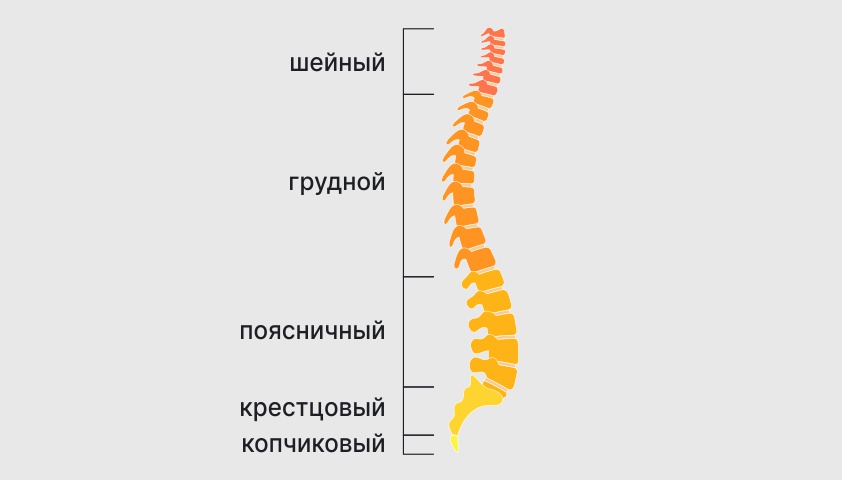
По расположению и размерам позвонков, позвоночник делится на пять отделов.
Самым верхним отделом позвоночника является шейный, включающий в себя 7 позвонков. Из-за относительно небольшой нагрузки, позвонки в шейном отделе имеют небольшие размеры.
В грудном отделе насчитывается 12 крупных позвонков. К ним присоединяются рёбра. Встречаясь в центре груди с грудиной, рёбра образуют защитную грудную клетку, охраняющую лёгкие и сердце.
Поясничный отдел позвоночника состоит из 5 самых больших позвонков, которые поддерживают основную массу верхней части тела.
Ниже поясничного расположены крестцовый и копчиковый отделы. В крестцовой части насчитывается 5 отдельных позвонков, которые объединяются в подростковом возрасте. Копчик является неподвижной частью позвоночника, состоящей из 3-5 позвонков, считающихся остатком хвоста, потерянного человеком в процессе эволюции.
Отделы позвоночника
Позвоночник– это не только каркас скелета, но и оболочка, а также основная защита спинного мозга.
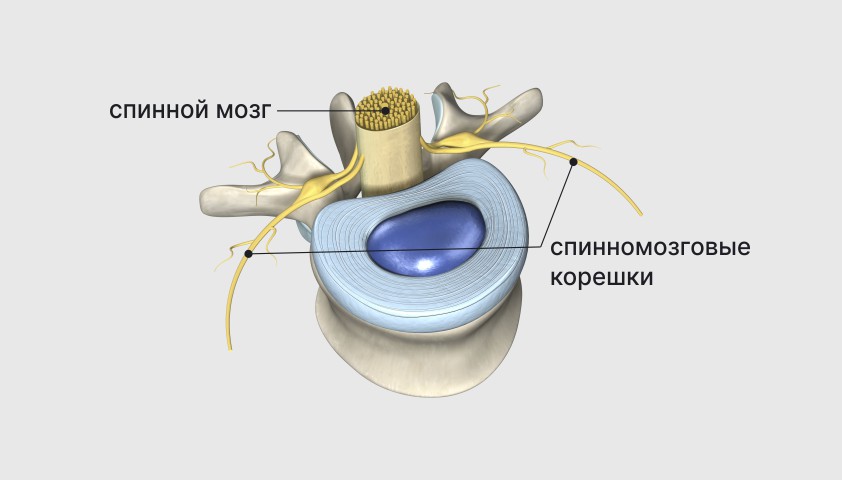
Спинной мозг – один из ключевых центральных органов нервной системы, наравне с головным мозгом. Он состоит из нервной ткани и находится в спинномозговом канале внутри позвонков шейного, грудного и поясничного отделов. Ниже поясничного отдела спинной мозг расщепляется на множество нервов, которые называются конским хвостом.
От спинного мозга отходят короткие ветви спинномозговых нервов – их называют корешками. Из корешков нервы идут от позвоночника, как провода, распространяясь по всему организму и образуя обширную сеть нервных окончаний.
Изображение спинного мозга и спинномозговых корешков
Нервная система человека


У спинного мозга находится две основные функции: проводниковая и рефлекторная.
Проводниковая функция отвечает за передачу импульсов между головным мозгом и различными частями тела, а также в обратном направлении. Эти импульсы контролируют движения человека, распознавание боли в конечностях и внутренних органах, а также восприятие прикосновений, температуры и других ощущений.
Рефлекторная функция регулирует реакции организма на внешние раздражители, такие как кашель при попадании чего-то в горло или рефлекторное сокращение мышц при острой боли.
Различные отделы спинного мозга отвечают за управление разными частями тела: шейная часть – за руки, грудная – за грудную клетку и брюшную полость, поясничная – за тазовую полость и ноги.
Причины возникновения дорсопатии
Главная причина дорсопатии – неправильный образ жизни с точки зрения физиологии человека.
Поясним, что мышцы спины выполняют функцию “корсета” для позвоночника: они должны снимать с него нагрузку. Однако из-за сидячей работы и низкой физической активности мышцы не могут правильно выполнять свои функции. В результате вся нагрузка падает на позвоночный столб.
Кроме того, при работе за компьютером или чтении книг человек зачастую принимает вынужденное положение – наклоняется в сторону, опускает голову, выгибает шею вперед. Все это приводит к изменению правильной анатомической формы позвоночника – к деформации.
Тем не менее, занятия спортом не всегда помогают избежать этой проблемы. У людей, которые подвержены тяжелым физическим нагрузкам, позвоночник также может изменяться из-за травматических воздействий.
Занятие профессиональным спортом, при котором человек испытывает значительную вертикальную нагрузку, часто приводит к деформации позвоночного столба и различным заболеваниям межпозвонковых дисков. Вредная нагрузка на позвоночник возникает, например, при подъеме гантелей, при соприкосновении с поверхностью после прыжков с высоты, а также во время верховой езды.
Особую роль играет лишний вес – в таком случае давление массы тела на позвоночник не является единовременным (как при спорте), а имеет постоянный характер.
Наиболее часто дорсопатия развивается в шейном и поясничном отделах позвоночника.
Другими причинами дорсопатий могут быть различные эндокринные и генетические заболевания, связанные с изменениями в гормональном фоне и обменом веществ. Они могут влиять на плотность костей и хрящевую ткань. Примером такого заболевания может быть остеопороз, который делает кости пористыми и очень хрупкими.
В дополнение к вышеперечисленному, к дорсопатии могут привести инфекции, онкологические и ревматические заболевания, а также травмы.
Основные причины возникновения дорсопатии:
- Сидячий образ жизни;
- Перегрузка позвоночника: лишний вес, профессиональный спорт;
- Травмы и повреждения позвоночника;
- Инфекционные заболевания, которые могут вызвать воспаление позвоночника: бруцеллез, туберкулез;
- Нарушения обмена веществ, влияющие на структуру костей и хрящей: недостаток витаминов и кальция, гормональные изменения, эндокринные расстройства;
- Онкологические заболевания: опухоли и метастазы в позвоночнике, рак спинного мозга;
- Ревматические заболевания, поражающие соединительную ткань;
- Генетические нарушения, связанные с структурой и подвижностью костей и суставов, например, гипермобильный синдром.
Виды дорсопатии
В соответствии с десятым пересмотром Международной классификации болезней (МКБ-10), дорсопатия подразделяется на три основные категории.
Первая группа – это деформирующая дорсопатия. Это заболевания, связанные с изменениями формы позвоночного столба. К ним относятся, к примеру, нарушения изгибов позвоночника в различных направлениях (кифоз, лордоз, сколиоз, синдром плоской спины), дегенерация межпозвонковых дисков (остеохондроз), а также их избыточная подвижность и смещение.
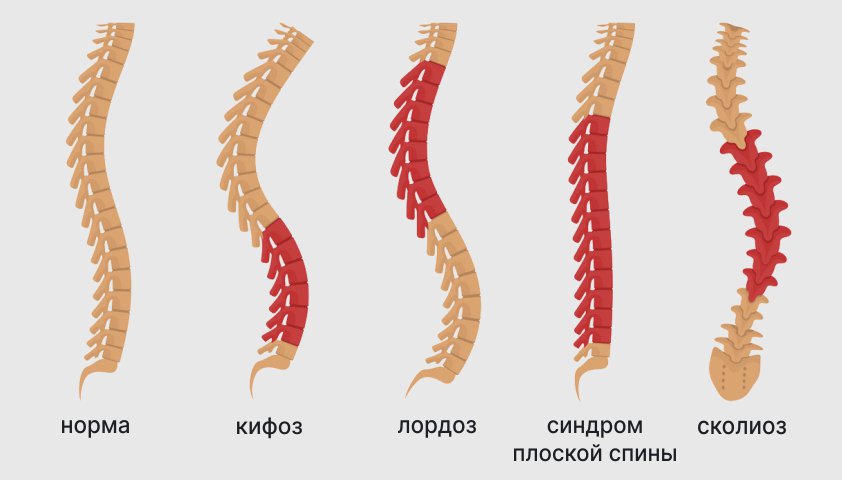
Деформации позвоночника
Вторая группа – это спондилопатии. Это патологии, связанные с дегенеративными изменениями позвонков. Например, с воспалением (спондилит), увеличенной хрупкостью вследствие обменных нарушений (остеопороз), травмами и прочими причинами.
Группа дорсопатий номер три – это различные нарушения позвоночника, которые не изменяют его форму и структуру позвонков. В эту категорию входят, например, патологии межпозвоночных дисков с их выпячиванием (грыжи, протрузии), сдавливание спинномозговых корешков (радикулит) и другие.
Группы дорсопатий по длительности болевых ощущений (дорсалгии):
- острая – до 6 недель;
- подострая – от 6 недель до 3 месяцев;
- хроническая – свыше 3 месяцев.
Группы дорсопатий по локализации:
- шейная;
- грудная;
- пояснично-крестцовая.
Также существуют специфическая и неспецифическая дорсопатия. Специфическая дорсопатия развивается как следствие других заболеваний, в то время как неспецифическая возникает только из-за патологии позвоночного столба.
Симптомы дорсопатии
Основной симптом болезни позвоночника – дорсалгия. Это неприятные ощущения в спине, которые могут распространяться на разные части тела: голову, руку, ногу, грудь, рёбра. Этот симптом часто проявляется, если затронуты спинной мозг или его корешки.
Сдавление нервных окончаний также может вызывать боли в мышцах из-за их повышенного напряжения. Это связано с тем, что сдавленный нерв заставляет мышцу сокращаться. Пока не придет сигнал о разжатии, мышца будет оставаться в напряженном состоянии.
Боль может быть постоянной, но чаще она усиливается при наклонах, поворотах или нагрузке на позвоночник. Иногда человека беспокоит раздражающая боль, которая возникает только при определенных движениях.
Иной повседневный признак дорсопатии – ограничение подвижности спины. Оно возможно связано с сильной болью или с потерей гибкости в разделе позвоночника – функциональным блокированием.
Головная боль – распространенный признак при патологиях шейного участка позвоночника. Она может быть связана с изменением положения позвонков и нарушением кровообращения или сдавливанием нервных окончаний.
При поражении грудного участка позвоночника могут появиться болевые ощущения в области груди или ребер, а также покалывание, онемение и слабость, боль в руке.
При поясничной дорсопатии болевые ощущения могут усиливаться в положении стоя или сидя. Также боль может возникнуть в ноге – например, при ходьбе, сгибании тазобедренных суставов. В некоторых случаях может развиться хромота.
Иногда дорсопатия может проявляться перенапряжением мышц спины и ощущением скованности в очаге патологии.
Возможные симптомы дорсопатии:
- боль в спине, обусловленная поражением позвоночника и/или гипертонусом мышц;
- лучевая боль в конечностях, обусловленная болью в спине;
- нарушения подвижности позвоночника;
- в некоторых случаях – изгибы спины вперед (лордоз), назад (кифоз) или вбок (сколиоз);
- отсутствие естественных изгибов позвоночника (синдром прямой спины);
- ограниченная подвижность;
- перенапряжение мышц спины;
- головная боль;
- покалывание в руках или ногах.
Осложнения дорсопатии
Важно своевременно выявлять и лечить дорсопатию и другие заболевания, входящие в это понятие. Если пренебречь острым периодом с сильной болью и другими симптомами, это может привести к хронической форме дорсопатии. В этом случае боли и дискомфорт могут возращаться периодически или стать постоянными.
Некоторые заболевания позвоночника могут привести к сдавливанию спинного мозга или его нервных волокон, что проявляется сильной болью и различными неврологическими нарушениями, например, потерей чувствительности в какой-либо части тела или конечности. Одно из таких заболеваний – радикулит – развивается из-за ущемления корешков и проявляется очень сильными болями в спине.
Иногда дорсопатия может привести к формированию вторичного сколиоза. Чтобы избежать боли, человек постоянно искривляет спину, принимая неудобные позы, чтобы снизить дискомфорт. Возможно, искривление позвоночника возникло из-за повышенного тонуса мышц спины или изменений в межпозвоночных дисках.
Помимо этого, люди с дорсопатией часто испытывают ухудшение психоэмоционального состояния. Длительная и сильная боль сильно изматывает, а функциональные нарушения в позвоночнике могут вызывать раздражение и помехи в повседневной жизни. Иногда, особенно при выраженных симптомах, боли в спине могут повлиять на самооценку. В результате человек может стать нервным, тревожным или апатичным.
Методы диагностики дорсопатий
Заболевания позвоночника диагностируются специалистами различных профилей: травматолог-ортопед, ревматолог и невролог. Основная цель проведения обследования заключается в установлении точного диагноза и выявлении причины нарушения.
Дорсопатия – это неопределенное состояние, требующее дальнейших уточнений.
Вначале специалист проводит сбор анамнеза – беседует с пациентом.
Врачей могут заинтересовать ранее перенесенные заболевания, повреждения позвоночника – ушибы, переломы. Важную роль при определении клинической картины заболевания играют длительность симптомов, локализация боли, ограничение подвижностей, онемение.
В некоторых случаях, если пациент может ясно вспомнить обстоятельства, при которых возникла боль, процесс диагностики может быть ускорен.
При сборе анамнеза важно обратить внимание на следующие факторы, которые могут указывать на серьезные нарушения в позвоночнике:
- боль в спине беспокоит более 3 месяцев;
- боль очень сильная;
- интенсивность боли не зависит от положения тела;
- анальгетики (НПВС, миорелаксанты) не снимают болевые ощущения;
- наличие свежей травмы позвоночника в анамнезе;
- высокий риск спинного инфекционного процесса, связанный с бруцеллезом, туберкулезом, ВИЧ, приемом иммунодепрессантов;
- наличие онкологических заболеваний в анамнезе – в стадии обострения или ремиссии;
- повышение температуры тела, не связанное с другими заболеваниями, например, респираторными инфекциями;
- нарушение мочеиспускания и/или дефекации – обычно при поражении нервных окончаний внизу спинного мозга (конского хвоста);
- нарушение неврологических функций – координации движений, чувствительности определенных участков тела;
- атипичная походка – хромота, паралич и потеря контроля над одной из ног, шаркание;
- наличие изменений в анализах крови и мочи в сочетании с симптомами дорсопатии.
После этого врач осмотрит пациента: проверит состояние кожи на спине, выявит наличие или отсутствие отёков, синяков, ушибов в области позвоночника. Пальпируя спину, врач может обнаружить явные патологические изменения в структуре позвоночника.
Исходя из контуров позвоночного столба под кожей и положения тела при боковом взгляде, врач может подозревать кифоз, лордоз, сколиоз или синдром прямой спины.
В рамках первичного обследования врач может провести тестирование, чтобы выявить функциональные нарушения позвоночника и защемление спинного мозга. Это включает оценку походки, координации, диапазона движений конечностей, работу их мышц, проверку чувствительности и некоторых рефлексов.
Если возникли подозрения на наличие патологий в позвоночнике, врач может назначить пациенту общее или целевое рентгеноскопирование. Только после получения результатов можно будет поставить окончательный диагноз.
Рентгенография – это один из способов диагностики патологий позвоночника, позволяющий получить двумерное изображение. Этот метод является доступным и быстрым для сканирования позвоночника.
Это исследование позволяет выявить травмы и переломы позвонков, а также сколиоз, лордоз и другие патологии, связанные с искривлением позвоночного столба. Однако основной недостаток метода – низкое качество изображения. Кроме того, рентген не позволяет оценить состояние мягких тканей и хрящей.
Компьютерная томография (КТ) — современный метод изучения позвоночника, при котором делаются слой за слоем. В результате получается трехмерная модель, что значительно точнее, чем обычный рентген. Однако она не позволяет надлежащим образом исследовать мягкие ткани (спинной мозг и межпозвонковые диски).
Магнитно-резонансная томография (МРТ) — способ визуализации мягких тканей позвоночника, таких как межпозвонковые диски, спинной мозг, корешки и другие, в виде трехмерной модели. Позволяет обнаружить протрузии, грыжи, сдавливание нервов.
Основное преимущество МРТ — отсутствие воздействия радиации, поскольку для сканирования используется безопасное магнитное поле. Это позволяет проводить обследование многократно для учёта динамики заболевания и оценки эффективности лечения.
Тем не менее, у МРТ также имеются недостатки. Во-первых, обследование нельзя проводить пациентам с большими металлическими имплантатами, кардиостимуляторами, сосудистыми клипсами и фильтрами. В некоторых случаях не рекомендуется проведение МРТ пациентам с татуировками и перманентным макияжем, если в использованном пигменте содержались металлы.
Также важно учитывать, что МРТ сосредотачивается преимущественно на мягких тканях и хрящах – детализация самих позвоночников будет хуже, чем при КТ.
Оптимальный метод исследования определит врач с учетом анамнеза и данных осмотра.
МРТ – для визуализации суставов, хрящей, мягких тканей и органов с высоким содержанием воды. КТ – для изучения пустых органов и костей.
Что делать при подозрении на травму позвоночника
При подозрении на травму позвоночника, такую как перелом, необходимо избегать перемещения и переворачивания пострадавшего, чтобы не вызвать смещение позвонков и заклещение спинного мозга. В результате этого пострадавший может столкнуться с частичной или полной параличом на всю свою оставшуюся жизнь.
Важно помнить, что передвигать или переворачивать пострадавшего без медицинской помощи нельзя.
Это особенно важно в случае автомобильных аварий. Если нет непосредственной угрозы жизни, например, пожара, пострадавшего нужно оставить неподвижным до прибытия скорой помощи и предоставлять первую помощь на месте происшествия.
Однако, если пострадавший находится в опасной ситуации, которая может привести к его смерти, например, в дымном помещении, его следует переместить с максимальным сохранением его положения, например, уложив на твердую поверхность.
Лечение дорсопатии
Если нет серьезных заболеваний, то пациенту нужно избегать больших нагрузок на позвоночник, вести активный образ жизни и укреплять мышечный корсет спины. Сильные мышцы снимут нагрузку с позвоночника и помогут его стабилизировать.
При сильной боли врач может выписать обезболивающие лекарства – нестероидные противовоспалительные препараты, но при длительном применении они могут вызвать негативные побочные эффекты. Например, вызвать проблемы с желудочно-кишечным трактом и сердечно-сосудистой системой. Поэтому их не стоит использовать для снятия хронических болей.
Иногда при мышечной боли, вызванной защемлением спинного мозга, прописывают миорелаксанты. Они заставляют напряженную мышцу расслабиться.
Если применение обезболивающих препаратов не приносит облегчения, доктор может рекомендовать использование кортикостероидов с анестетиком, которые вводятся в область поражения.
Также врач может назначить лечебную гимнастику с инструктором или физиотерапевтом, мануальную терапию. В некоторых случаях также рекомендуется массаж.
Хирургическое вмешательство назначается лишь в случаях, когда другие методы лечения не приносят результатов или патология не поддается другим методам лечения.
Например, операции на позвоночнике выполняются при межпозвонковых грыжах, тяжелом сколиозе, стенозе позвоночного канала, сложных переломах, серьезной нестабильности позвонков.
Меры предотвращения дорсопатии и прогноз
Предотвращение дорсопатии включает умеренную физическую активность. При продолжительной работе в сидячем положении рекомендуется следить за осанкой, а также заниматься упражнениями для укрепления мышц спины.
Для тех, кто страдает заболеваниями соединительной ткани и имеет склонность к патологиям позвоночника (из-за перегрузок, лишнего веса, занятий профессиональным спортом), важно проходить ежегодное обследование у ортопеда и невролога.
Прогрессирование дорсопатии зависит от конкретного заболевания, выявленного у пациента. Прогноз может дать только специалист после полного обследования, разработки клинической картины, назначения лечения и оценки его эффективности.
Источники
Физические упражнения для укрепления позвоночника
Дорсопатия может привести к серьезным проблемам со здоровьем, поэтому важно обратить внимание на альтернативные методы лечения этого заболевания. Один из таких методов – физические упражнения, которые помогут укрепить позвоночник и улучшить общее состояние позвоночно-двигательной системы.
Основным принципом физических упражнений для укрепления позвоночника является постепенное увеличение нагрузки на мышцы спины и растяжка позвоночника. Это поможет укрепить мышцы спины, улучшить осанку и предотвратить дальнейшее развитие дорсопатии.
- Скручивания. Это упражнение помогает укрепить мышцы брюшного пресса и спины, что в свою очередь снижает риск возникновения болей в области поясницы.
- Планка. Удерживание положения планки в течение нескольких минут способствует активации глубоких мышц спины и коррекции осанки.
- Стретчинг. Регулярное выполнение упражнений на растяжку способствует улучшению подвижности позвоночника и снижает напряжение в мышцах спины.
Важно помнить, что перед началом занятий необходимо проконсультироваться с врачом-ортопедом или реабилитологом, чтобы выбрать оптимальный набор упражнений, учитывая индивидуальные особенности организма и степень заболевания.
Альтернативные методы лечения дорсопатии
В данном разделе мы рассмотрим необычные подходы к лечению дорсопатии, которые помогают пациентам справиться с болями в спине без применения традиционных методов. Эти методы основаны на принципах альтернативной медицины и могут быть эффективными для улучшения состояния позвоночника.
| 1. Акупунктура | Этот древний метод лечения, происходящий из Восточной медицины, заключается во введении тонких игл в определенные точки на теле для стимуляции энергетических потоков. Акупунктура может помочь уменьшить боли в спине и улучшить общее самочувствие. |
| 2. Чигоун | Чигоун – это традиционная китайская практика, направленная на работу с энергией тела. Путем выполнения специальных упражнений и дыхательных техник, Чигоун способствует укреплению мышц спины и улучшению гибкости позвоночника. |
| 3. Гомеопатия | Гомеопатия предлагает лечение дорсопатии с использованием натуральных средств, таких как травы, минералы или животные продукты. Индивидуальный подход к пациенту позволяет подобрать оптимальное лекарство для каждого случая. |
Эти альтернативные методы лечения дорсопатии могут быть хорошей альтернативой традиционной медицине и помочь пациентам достичь долгосрочного облегчения от боли в спине. Каждый из них имеет свои преимущества и может быть эффективным при правильном применении.
Реабилитация после лечения дорсопатии
В процессе реабилитации после дорсопатии применяются различные методы, включая физические упражнения, массаж, физиотерапию и специальные процедуры. Эти мероприятия направлены на восстановление мышц и суставов, улучшение кровообращения и укрепление корсета позвоночника.
Кроме того, важным аспектом в реабилитации после дорсопатии является правильное питание, ведение здорового образа жизни и соблюдение рекомендаций специалистов. Такой комплексный подход поможет быстрее и эффективнее вернуть пациента к активной деятельности и улучшить его качество жизни.
Вопрос-ответ:
Какие симптомы могут указывать на наличие дорсопатии?
Симптомы дорсопатии могут включать боли в спине, ощущение онемения или покалывания в конечностях, ограничение движений, мышечную слабость и другие проявления, зависящие от конкретного типа заболевания.
Какие факторы могут способствовать развитию дорсопатии?
К развитию дорсопатии могут приводить травмы позвоночника, остеохондроз, сколиоз, резкое изменение веса, нарушения осанки, профессиональные особенности работы, генетическая предрасположенность и другие факторы.
Какие методы диагностики применяются для выявления дорсопатии?
Диагностика дорсопатии может включать рентгенографию, магнитно-резонансную томографию (МРТ), компьютерную томографию (КТ), общеклинические анализы крови и другие методы, позволяющие установить диагноз.
Какие методы лечения применяются при дорсопатии?
Лечение дорсопатии может включать применение медикаментов для устранения болевого синдрома, физиотерапию, лечебный массаж, физическую терапию, а также в некоторых случаях хирургическое вмешательство для коррекции патологии.
Можно ли предотвратить развитие дорсопатии?
Для предотвращения дорсопатии важно вести активный образ жизни, следить за осанкой, правильно подбирать мебель и обувь, контролировать вес, избегать перегрузок на позвоночник, проводить профилактические мероприятия.